编者按:美国医生特鲁多的墓志铭写道“偶尔去治愈,常常去帮助,总是去安慰(to cure sometimes, to relieve often, to comfort always)”,现代医疗水平和人们认知的进步赋予这句话全新解读。随着糖尿病防治逐步转变为“以患者为中心”的新型模式,患者在糖尿病治疗中的关键作用被进一步强调出来。在我国当前的医疗条件下,医生需要更高度个体化地对待不同患者,综合考虑降糖疗效、低血糖风险、使用便利性、经济成本等诸多因素后,选择一种依从性高的胰岛素治疗方案,从而提高患者的自我管理水平。
一、立足中国患者,看影响胰岛素依从性的主要因素
提高治疗依从性对中国糖尿病管理的意义?
众所周知,一种疾病要达到正确治疗的目的,除了正确的诊断、有效的治疗外,还需要患者密切配合医嘱,后者常用依从性来衡量 [1]。糖尿病治疗的依从性与其治疗结局密切相关。降糖药物治疗依从性差最直接影响的是血糖控制疗效,进而导致患者微血管或大血管并发症的进展风险增加,从而增加患者的死亡风险以及医疗费用[2]。多项研究显示,治疗依从性差显著增加2型糖尿病(T2DM)患者的死亡风险1.67倍(HR=2.67,95%CI 1.02~6.97)[3],同时显著影响患者的生活质量(P=0.004)[4]。可见,上佳的治疗依从性是保证患者治疗结局良好的关键环节,不可掉以轻心。
但我国糖尿病患者治疗依从性较差。口服降糖药物治疗依从性佳的比例仅为48.2%[5],胰岛素笔注射治疗依从性佳者仅占43.8%[6]。另一项调查研究[7]发现,约45.8%的患者不能够严格按照规定时间、剂量来注射胰岛素。如何选择高依从性的胰岛素治疗方案?[8]纳入中国12个城市接受糖尿病注射治疗的500例成人T2DM患者,及参与治疗的200名内分泌科医生、100名护士,采用问卷形式进行调查,结果显示,糖尿病注射治疗的疗效、低血糖、注射时间及费用是患者尤为关注的问题(图1)。
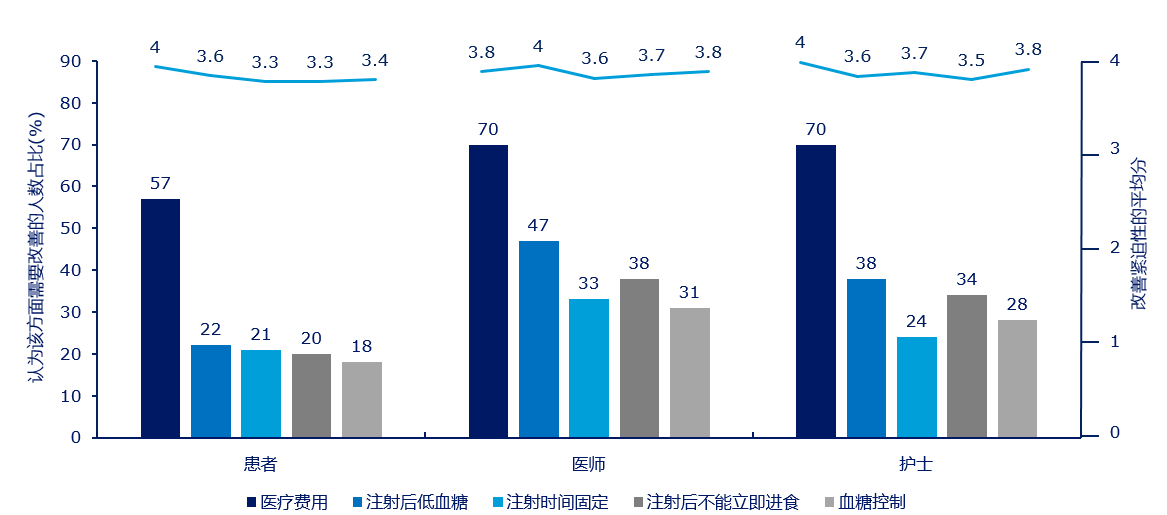
图1. 糖尿病患者及医护人员调查问卷结果
如何解决以上临床需求呢?
1)与西方人群不同,中国T2DM患者餐后高血糖显著[9],且胰岛素起始时间晚[10-14],应选择注重餐后血糖(PPG)控制以及低血糖风险较低的胰岛素治疗方案。
2)超过4/5的T2DM患者认为,治疗过程耗时太长会影响依从性[15],中国人的用餐时间有限(30~40分钟)[16],选择治疗方案时需考虑时间因素对依从性的影响。
3)我国人均医疗投入有限,与糖尿病相关的人均医疗支出远低于西方人群,需要相对节约成本的胰岛素方案[17]。可见,中国糖尿病患者理想的治疗应该实现“三重目标”,即疗效与安全性、患者体验以及治疗费用。
二、诺和锐®30实现“三重目标”,赋能中国糖尿病患者
与预混人胰岛素相比,诺和锐®30更好模拟生理性胰岛素分泌[18],在疗效、低血糖风险、注射方便性以及治疗费用均有显著优势,患者依从性更佳。
针对“三重目标”中“疗效与安全性”的临床需求,一项纳入169项RCT(随机对照试验)、13,682例中国糖尿病患者的Meta分析研究[19]显示,与预混人胰岛素相比,诺和锐®30 对于HbA1c、FPG和PPG的控制均显著更优,低血糖风险显著降低。
针对“优化患者体验”的临床需求,与预混人胰岛素相比,诺和锐®30在给药时间和频率上更加灵活简便。不同于预混人胰岛素需要在餐前30分钟注射,诺和锐®30起效更快,一般须紧邻餐前注射,必要时可在餐后立即给药,有助于患者更好地实现自我管理[20,21]。
此外,在真实世界情境中,在达到相似的HbA1c降幅情况下,诺和锐 30较预混人胰岛素治疗显著节省胰岛素使用剂量,节约治疗费用[22]。中国T2DM患者数据[23]显示,使用诺和锐®30较预混人胰岛素节约短期和长期总医疗成本30%、25%。
30较预混人胰岛素治疗显著节省胰岛素使用剂量,节约治疗费用[22]。中国T2DM患者数据[23]显示,使用诺和锐®30较预混人胰岛素节约短期和长期总医疗成本30%、25%。
三、规范使用预混胰岛素诺和锐®30,保证患者获益
随着胰岛素类似物循证证据的不断积累,国内外指南/共识充分肯定预混胰岛素类似物的临床优势[24-26]。为了稳定发挥药物疗效与安全性、提高依从性,临床医生应格外注意诺和锐®30起始、转换或联合口服降糖药时的用药规范性(图2&图3)。

图2. 起始及从预混人胰岛素转换为诺和锐 30的方法[27-32]
30的方法[27-32]

图3. 规范的剂量滴定是安全达到血糖控制标准的基础[27-30,33-35]
四、总结
选择兼顾实现“三重目标”的胰岛素治疗方案是提高用药依从性、进而改善中国糖尿病患者治疗预后与生活质量的关键。与预混人胰岛素相比,诺和锐®30更好模拟生理性胰岛素分泌,显著降低HbA1c、FPG、PPG,且低血糖风险低;注射方案简便灵活,为患者带来良好的用药体验;同时更显著节省胰岛素使用剂量,节约治疗费用,是能够带来长期获益、赋能中国T2DM患者的治疗方案。
【参考文献】
1. 冯波. 药物与临床. 2016;13(19):31-33.
2. Currie CJ,et al. J Diabetes Complications. 2013;27(3):219-223.
3. Rothenbacher D, et al. BMC FamPract. 2006;7: 42.
4. Abdul Majeed, et al. Patient Prefer Adherence. 2021 Feb 26;15:475-481.
5. 罗顺葵, 等. 北方药学. 2015;12(10):166-167.
6. 林明芳, 等. 当代护士. 2007;1:40-41.
7. 刘芬玉, 等. 中外健康文摘. 2011;8(25):229-230.
8. Chen T, et al. Clin Ther. 2020 Aug 8:S0149-2918(20)30316-7.
9. Zhang XM, et al. Diabetes Metab Res Rev. 2018 Nov;34(8):e3062.
10 .高妍. 中华内分泌代谢杂志. 2008;24(6): 616-619.
11. 纪立农, 等. 中国糖尿病杂志, 2011;19 (10):746-751.
12. Chen L, et al. Chin Med J (Engl). 2014;127(2):208-212.
13. Valensi P, et al. Int J Clin Pract. 2008 Nov;62(11):1809-1819.
14. Ji L, et al. Diabetes Obes Metab. 2017 Jun;19(6):822-830.
15. Primary care diabetes. 2014;8:338-345.
16. 中国人的生活时间分配——2008年时间利用调查数据摘要
17. IDF DIABETES ATLAS 9th Edition 2019
18. Weyer C, et al. Diabetes Care. 1997;10:1612-1614.
19. 张雪莲, 等.中国糖尿病杂志.2018;26(9):723-732.
20. 诺和锐®30特充说明书
21. 诺和灵®30特充说明书
22. Fakhoury WK, et al. Adv Ther. 2010 Nov;27(11):859-869.
23. 陈晓平, 等. 中华糖尿病杂志. 2015;7(12):741-747.
24. International Diabetes Federation Guideline Development Group. Diabetes Res Clin Pract. 2014;103(2):256-268.
25. Viswanathan Mohan, et al. Journal of The Association of Physicians of India. 2017;65:59-72.
26. 中华医学会糖尿病学分会. 中华糖尿病杂志. 2021;13(4):315-409.
27. Yang WY, et al. Curr Med Res Opin. 2013;29(12):1599-1608.
28. Kalra, et al. Diabetes Res Clin Pract. 2010;88:282-288.
29. Yang WY, et al, Diabetes Care. 2008;31:852-856.
30. Raskin, et al. Diabetes Care. 2005;28:260-265.
31. Raskin, et al. Diabetes Obes Metab. 2009;11:27-32.
32. 中华医学会内分泌学会. 药品评价. 2016;13(9): 5-11.
33. Unnikrishnan, et al. Int J Clin Pract. 2009; 63:1571-1577.
34. Yang WY, et al. J Diabetes Investig. 2016;7(1):85-93.
35. 杨文英, 等. 药品评价. 2015;11:10-13.
